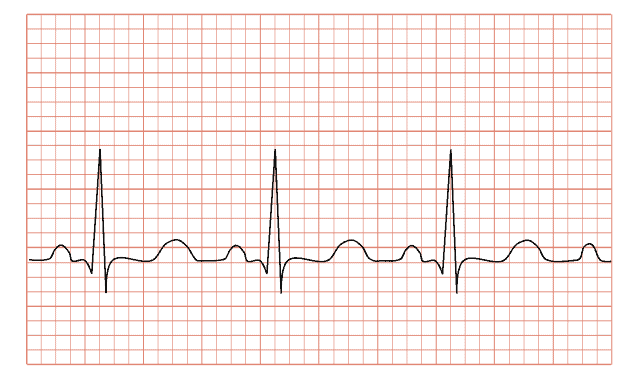
Tahicardia – bătai rapide a inimii. Tahicardia paroxistică este o creștere bruscă a ritmului cardiac, de obicei mai mult de 140 de bătăi pe minut.
În timpul unui atac, persoana simte o bătaie a inimii mai puternică și mai rapidă, uneori dureri în piept, amețeli, slăbiciune bruscă, anxietate și dificultăți de respirație etc. Tahicardia paroxistică severă poate duce la leșin și chiar la complicații cardiovasculare periculoase. Cu toate acestea, acest lucru se întâmplă rar. De obicei, episoadele de tahicardie sunt foarte scurte și sunt ușor de autolimitat prin utilizarea unor tehnici speciale – teste vagale, cum ar fi reținerea respirației sau apăsarea globilor oculari.
Tahicardia paroxistică poate afecta pe oricine la orice vârstă și este mai frecventă la copii și tineri. Pe măsură ce o persoană îmbătrânește, va avea de obicei episoade mai frecvente și mai prelungite de tahicardie. Uneori, bătăile rapide ale inimii sunt cauzate de o contracție neprogramată a inimii (extrasistole). Extrasistolele apar la persoane perfect sănătoase. Numărul lor crește atunci când se consumă cantități mari de alcool sau cofeină, în timpul stresului sau după ce se fumează.
Baza anatomică a tahicardiei paroxistice este, de obicei, un fascicul suplimentar de impulsuri nervoase în inimă prin care reglarea ritmului este uneori afectată.
O formă rară și mai severă de tahicardie paroxistică este tahicardia ventriculară. Dacă aceasta apare, cauza palpitațiilor poate fi gravă: infarct miocardic, defecte cardiace, hipertensiune etc. Tahicardia ventriculară poate, de asemenea, să se oprească de la sine. Cu toate acestea, dacă este depistată această tulburare de ritm, medicul va recomanda internarea în spital, deoarece este o afecțiune periculoasă care poate fi fatală. Următorul articol se va ocupa în principal de tahicardiile supraventriculare.
Simptomele tahicardiei paroxistice
Tahicardia paroxistică apare intermitent, ca o apariție bruscă. Inima începe să bată mai repede și mai frecvent, dar intervalele dintre bătăi rămân regulate, adică inima rămâne în ritm. Dacă bătăile inimii par neregulate, este posibil să fi apărut o altă tulburare de ritm – fibrilație atrială sau fibrilație atrială.
În timpul unui atac de tahicardie paroxistică pot apărea semne suplimentare
- dureri în piept;
- amețeli;
- stări de leșin;
- dificultăți de respirație (lipsă de aer);
- slăbiciune bruscă.
Rareori, leșinul poate apărea din cauza unei scăderi bruște a tensiunii arteriale.
Un atac de tahicardie (paroxism) durează câteva secunde sau minute. Foarte rar, simptomele pot dura ore sau mai mult. Episoadele de bătăi rapide ale inimii pot apărea de mai multe ori pe zi sau o dată sau de două ori pe an. Rareori pune viața în pericol, dar dacă apar simptome, trebuie să consultați imediat un medic.
Dacă aveți dureri toracice severe, probleme de respirație și slăbiciune, apelați o ambulanță la 112
Cauzele tahicardiei paroxistice
Atacurile tahicardice sunt cauzate de o perturbare a transmiterii electrice a impulsurilor în inimă. Un mic grup de celule din partea superioară a inimii, nodul sinusal, este responsabil de funcționarea regulată a acesteia. Acesta generează semnale electrice care călătoresc de-a lungul conductelor către atrii, determinându-i să se contracte și să împingă sângele mai departe în ventricule.
Semnalul trece apoi către un alt set de celule din mijlocul inimii, nodul atrial-ventricular. De acolo, semnalul se deplasează pe căile ventriculilor, determinându-i să se contracte și să împingă sângele din inimă în vasele de sânge ale corpului.
În cazul în care acest sistem funcționează defectuos, apare tahicardia, în timpul căreia un semnal mai rapid călătorește prin inimă și crește ritmul cardiac. În cele mai multe cazuri, acest lucru se va întâmpla în câteva secunde, minute sau ore.
Există diferite anomalii în activitatea electrică a inimii. Una dintre cele mai frecvente este sindromul Wolff-Parkinson-White (sindromul WPW). Persoanele cu sindromul WPW se nasc cu o cale de conducere suplimentară (fasciculul Kent) între atrii și ventricule, ceea ce face ca inima să intre periodic în “scurtcircuit”. Impulsul nervos circulă în scurtcircuit, ocolind calea naturală, provocând atacul de tahicardie.
Cu toate acestea, tahicardia paroxistică poate apărea și fără o cale suplimentară, uneori pentru că semnalul electric din altă parte a inimii este mai puternic decât semnalul de la nodulul sinusal.
Factori de risc pentru tahicardia paroxistică
Tahicardia paroxistică apare de obicei după o extrasistole, o contracție neprogramată a inimii. Ocazional, o extrasistole poate apărea la o persoană sănătoasă. Cu toate acestea, următorii factori le pot face mai probabile:
- Anumite medicamente, cum ar fi medicamentele pentru astm bronșic, suplimentele alimentare și medicamentele pentru răceală;
- Utilizarea excesivă de cofeină sau alcool;
- Oboseală, stres sau stres emoțional;
- Fumatul.
Diagnosticarea tahicardiei paroxistice
Dacă sunteți îngrijorat de palpitații, consultați un cardiolog. Pentru a diagnostica afecțiunea, veți fi mai întâi trimis pentru o electrocardiogramă (ECG). Un ECG înregistrează ritmul cardiac și activitatea electrică a inimii. Această procedură durează doar câteva minute, nu necesită o pregătire specială și este complet nedureroasă.
În timpul unui ECG, pe brațele, picioarele și pieptul se plasează electrozi de la care pleacă firele către un electrocardiograf. De fiecare dată când inima bate, aceasta generează un semnal electric slab. Electrocardiograful înregistrează aceste semnale pe o bandă de hârtie. De obicei, în timpul unui atac de tahicardie paroxistică, inima bate cu 140-250 de bătăi pe minut, în timp ce ritmul cardiac al unei persoane sănătoase este de 60-100 de bătăi pe minut.
Dacă este posibilă examinarea în timpul unui atac, aparatul ECG va înregistra anomalii ale ritmului cardiac. Acest lucru confirmă diagnosticul și exclude posibilitatea existenței altor afecțiuni.
Cu toate acestea, poate fi dificil să “prinzi” un atac, așa că medicul vă poate cere să purtați un mic aparat ECG portabil pe tot parcursul zilei. Acest lucru se numește monitorizare ECG sau monitorizare Holter.
Dacă se ia în considerare un tratament chirurgical pentru tahicardie, este posibil să fie necesare teste suplimentare pentru a afla exact în ce parte a inimii este localizată zona cu probleme. De exemplu, medicul vă poate prescrie un studiu electrofiziologic în timpul căruia se introduc electrozi moi și flexibili prin vena piciorului în inimă. Persoana este sedată în timp ce face acest lucru. Aceste fire măsoară semnalele electrice de la inimă și le permit medicilor să afle unde are loc impulsul electric suplimentar care provoacă bătăile rapide ale inimii.
Tratamentul pentru tahicardie
În multe cazuri, tahicardia paroxistică va dispărea rapid și nu va fi necesar un tratament. Cu toate acestea, dacă atacurile sunt frecvente și sunt dificil de suportat de către persoană, medicul poate prescrie un tratament pentru a le opri rapid și pentru a le împiedica să se repete. În cazul în care un atac de tahicardie duce la pierderea cunoștinței sau la alte probleme grave de sănătate, trebuie să fiți internat în departamentul de cardiologie al unui spital și într-o clinică specializată pentru o examinare și un tratament mai amănunțit.
Cum să opriți un atac de tahicardie paroxistică
De obicei, oprirea unui episod de tahicardie paroxistică este bine tratată prin diverse tehnici care acționează asupra nervului vag. De asemenea, pot fi folosite medicamente sau, în cazuri extreme, un șoc electric la nivelul inimii – terapia electroimpulsivă.
Stimularea nervului vag este un test al nervului vag. Acesta va stimula nervul vag pentru a reduce rata la care impulsurile electrice sunt transmise către inimă și pentru a opri tahicardia, dar ajută doar aproximativ unul din trei.
- Testul Walsalva. Țineți-vă respirația timp de 20-30 de secunde și apoi împingeți în sus: încordați mușchii abdominali și cutia toracică și apoi expirați cu efort.
- Testul frigului. Dacă simțiți tahicardie, băgați-vă fața într-un bol cu apă rece.
- Testul Ashner. În timpul palpitațiilor este indicat să închideți ochii și să apăsați ușor pe globii oculari.
Medicul poate, de asemenea, să maseze sinusul carotidian, o zonă reflexogenă specială care se află în gât.
Testele vagale sunt eficiente doar pentru cel mai frecvent tip de tahicardie paroxistică, tahicardia supraventriculară.
Medicamente pentru tahicardia paroxistică. Dacă nu reușiți să opriți un atac cu un test vagus, ar trebui să vă adresați medicului dumneavoastră. Medicul vă poate prescrie o serie de medicamente care se administrează intravenos și care ajută la restabilirea rapidă a unui ritm cardiac normal. Cele mai frecvent prescrise medicamente includ adenozina, verapamilul, trifosadenina, propranolol, digoxina, amiodarona etc.
Terapia cu impulsuri electrice (cardioversie). Dacă un atac tahicardic prelungit nu răspunde la stimularea nervului vag și la medicamente sau dacă aceste măsuri nu sunt posibile, ritmul este restabilit cu ajutorul unui defibrilator. Aceasta este o procedură relativ simplă, în care se administrează un curent electric în piept printr-un aparat special. Inima primește un impuls de electricitate și începe să bată normal. Cardioversia se efectuează, de obicei, sub anestezie generală.
Cardioversia este o procedură foarte eficientă și complicațiile grave sunt rare, dar poate provoca dureri ale mușchilor pieptului, precum și roșeață și iritație pe zonele de piele care au intrat în contact cu electricitatea timp de câteva zile după aceea.
Dacă este posibil, în locul cardioversiei se folosește stimularea transesofagiană. În acest caz, nu este necesară anestezia. Un electrod este introdus în esofag și, atunci când ajunge la nivelul inimii, se livrează un mic curent pentru a restabili ritmul normal. Este o procedură mai blândă, dar necesită o pregătire specială din partea medicului.
Profilaxia tahicardiei
Există, de asemenea, diverse metode de prevenire a palpitațiilor. Dacă sunteți obosit, consumați prea mult alcool sau cofeină sau fumați mult, ar trebui să le evitați.
Dacă este necesar, medicul vă poate prescrie medicamente pentru a preveni crizele de tahicardie prin încetinirea impulsurilor electrice din inimă. Aceste medicamente trebuie luate zilnic sub formă de tablete. Acestea pot include digoxină, verapamil și beta-blocante. Efectele secundare includ amețeli, diaree și vedere încețoșată. Administrarea de beta-blocante poate provoca oboseală cronică și, la bărbați, disfuncție erectilă. Efecte secundare mai puțin frecvente sunt insomnia și depresia. În cazul în care medicamentul prescris nu funcționează sau provoacă efecte secundare neplăcute, medicul vă poate prescrie un alt medicament.
Ablația prin radiofrecvență (RFA) – prescrisă în cazuri rare în care tahicardia este foarte severă sau recurentă. Scopul este de a elimina căile suplimentare din inimă care provoacă ritmul anormal. Acesta este un tratament sigur și foarte eficient, care nu va necesita să mai luați medicamente.
În timpul intervenției chirurgicale, un cateter (un fir subțire) este introdus într-o venă de pe coapsă sau de la nivelul inghinalului și apoi este ghidat către inimă. Acolo se măsoară activitatea electrică a acesteia pentru a localiza exact locul care cauzează tulburarea. Calea de impulsuri suplimentare este apoi distrusă cu ajutorul undelor radio de înaltă frecvență, iar în acest punct se lasă o mică cicatrice.
În timpul procedurii, persoana este conștientă, dar sedată. Zona în care se introduce cateterul venos este anesteziată. RFA durează de obicei o oră și jumătate și puteți pleca acasă imediat după aceea, dar uneori este necesar să rămâneți peste noapte în spital (de exemplu, dacă ablația se face noaptea târziu).
Procedura este foarte eficientă în prevenirea atacurilor viitoare de tahicardie (în 19 din 20 de cazuri s-a obținut o vindecare completă), dar, ca în cazul oricărei operații, există riscul apariției unor complicații. De exemplu, sângerări și vânătăi la locul de introducere a cateterului, însă chiar și vânătăile mari nu necesită tratament și se vor rezolva în două săptămâni.
Există, de asemenea, un risc mic (mai puțin de 1%) de afectare a sistemului electric al inimii (bloc cardiac). În acest caz, poate fi necesară purtarea permanentă a unui stimulator cardiac pentru a regla ritmul cardiac. Riscurile și beneficiile potențiale ale ablației prin radiofrecvență trebuie discutate cu chirurgul înainte de operație.
Când trebuie să consultați un medic în cazul tahicardiei paroxistice
Rareori pune în pericol viața, dar trebuie să consultați un medic imediat ce apar simptomele. Pentru un diagnostic și un tratament aprofundat al tulburărilor de ritm cardiac se poate găsi un cardiolog.
Dacă vi se recomandă să fiți internat într-un spital pentru o examinare mai detaliată sau pentru ablația prin radiofrecvență, puteți utiliza site-ul nostru pentru a găsi o clinică de cardiologie de încredere.